Почему не помогает инсулин. Противопоказания к инсулинотерапии
Расчет дозы инсулина: узнайте все, что нужно. Научитесь обходиться минимальными дозами и держать сахар 3,9-5,5 ммоль/л стабильно 24 часа в сутки . Можно прекратить скачки уровня глюкозы в крови даже при тяжелом диабете 1 типа у взрослых и детей. И тем более, держать нормальный сахар, как у здоровых людей, при диабете 2 типа. Разберитесь, как подбирать оптимальные дозы инсулина с учетом индивидуального течения диабета.
Читайте ответы на вопросы:
Нужно несколько суток понаблюдать за поведением сахара в крови у диабетика в разные часы, а потом уже подбирать схему инсулинотерапии.
 Инсулин в лечении диабета 2 и 1 типа
Инсулин в лечении диабета 2 и 1 типа Обратите внимание, что большие дозы инсулина действуют нестабильно и непредсказуемо. Сила их действия в разные дни может отличаться на ±56%. Чтобы хорошо контролировать диабет, нужно справиться с этой проблемой. Основное средство - переход на , которая понижает дозировки в 2-8 раз.
Диабетикам, которые ограничивают свое потребление углеводов, не следует колоть никакой инсулин более 8 ЕД за раз. Если вам требуется более высокая доза, разделите ее на 2-3 примерно равных укола. Сделайте их один за другим в разные места тем же шприцем.
Лечение диабета инсулином - с чего начать:
Многие диабетики, которые лечатся инсулином, считают, что эпизодов низкого сахара в крови избежать невозможно. Они думают, что жуткие приступы гипогликемии - это неизбежный побочный эффект. На самом деле, можно держать стабильно нормальный сахар даже при тяжелом аутоиммунном заболевании. А тем более, при сравнительно легком диабете 2 типа. Нет необходимости искусственно завышать свой уровень глюкозы в крови, чтобы застраховаться от опасной гипогликемии. Посмотрите видео, в котором обсуждает эту проблему. Узнайте, как балансировать питание и дозы инсулина.
Ниже приводятся ответы на вопросы, которые часто возникают у пациентов.
В каких продуктах содержится инсулин?
Никакие пищевые продукты не содержат инсулин. Также пока еще не существует таблеток, содержащих этот гормон. Потому что при введении через рот он разрушается в желудочно-кишечном тракте, не попадает в кровь и не оказывает влияния на обмен глюкозы. На сегодняшний день инсулин для снижения сахара в крови можно ввести в организм только с помощью уколов. Существуют препараты в виде аэрозолей для ингаляции, но использовать их не следует, потому что они не обеспечивают точную и стабильную дозировку. Хорошая новость: иголки у инсулиновых шприцев и шприц-ручек настолько тонкие, что можно научиться .
При каких показателях сахара в крови назначают колоть инсулин?
Кроме самых тяжелых случаев, диабетикам нужно в первую очередь перейти на и 3-7 дней посидеть на ней, наблюдая за своим сахаром в крови. Может оказаться, что уколы инсулина вам вообще не нужны.
Целевые показатели сахара в крови - 3,9-5,5 ммоль/л стабильно 24 часа в сутки. Пациенты, имеющие лишний вес, подключают к диете еще прием лекарства Галвус Мет, Глюкофаж или Сиофор, постепенно повышая его дозировку.
Читайте о таблетках, содержащих метформин:
Перейдя на здоровое питание и начав принимать метформин, нужно 3-7 суток собирать информацию о поведении сахара в течение каждого дня. Накопив эти сведения, их используют для подбора оптимальных доз инсулина.
Диета, метформин и физическая активность должны вместе привести уровень глюкозы в норму, как у здоровых людей, - 3,9-5,5 ммоль/л стабильно 24 часа в сутки. Если таких показателей достигнуть не удается, подключите еще уколы инсулина.
Не соглашайтесь жить с сахаром 6-7 ммоль/л, а тем более, выше! Эти цифры официально считаются нормальными, но на самом деле они повышенные. При них осложнения диабета развиваются, хоть и медленно. Сотни тысяч диабетиков, которые страдают от проблем с ногами, почками и зрением, горько жалеют о том, что в свое время поленились или побоялись колоть себе инсулин. Не повторяйте их ошибку. Используйте низкие, аккуратно рассчитанные дозы, чтобы добиться показателей стабильно ниже 6,0 ммоль/л.
Часто бывает нужно колоть продленный инсулин на ночь, чтобы иметь нормальный сахар на следующее утро натощак. Прочитайте, . В первую очередь, разберитесь, нужны ли вам инъекции препаратов продленного действия. Если они необходимы, начните их выполнять.
Читайте о препаратах инсулина продленного действия:
Тресиба - настолько выдающийся препарат, что администрация сайта подготовила видео-ролик о нем.
Начав колоть инсулин, не вздумайте отказываться от диеты. При наличии лишнего веса продолжайте принимать таблетки . Постарайтесь найти время и силы, чтобы заниматься физкультурой.
Измеряйте свой сахар перед каждым приемом пищи, а также через 3 часа после него. Нужно в течение нескольких дней определить, после каких приемов пищи уровень глюкозы регулярно повышается на 0,6 ммоль/л и более. Перед этими трапезами нужно колоть короткий или ультракороткий инсулин. Это поддерживает поджелудочную железу в тех ситуациях, когда она самостоятельно плохо справляется. Читайте подробнее о подборе оптимальных дозировок перед едой.
Важно! Все препараты инсулина очень хрупкие, легко портятся. Изучите и старательно выполняйте их.
Может обнаружиться сахар 9,0 ммоль/л и выше, даже несмотря на строгое соблюдение диеты. В таком случае, нужно сразу начинать делать уколы, а уже потом подключать и другие лекарства. Также больные диабетом 1 типа и худощавые люди, у которых диагностировали диабет 2 типа, начинают использовать инсулин сразу после низкоуглеводного питания, минуя таблетки.

При высоких показателях глюкозы в крови нужно сразу начинать инсулинотерапию, вредно тянуть время.
Какая максимальная доза инсулина в сутки?
Никаких ограничений на максимальную суточную дозу инсулина нет. Ее можно повышать до тех пор, пока уровень глюкозы у больного диабетом не придет в норму. В профессиональных журналах описаны случаи, когда больные диабетом 2 типа получали по 100-150 ЕД в сутки. Другой вопрос, что высокие дозы гормона стимулируют отложения жира в организме и ухудшают течение диабета.
Сайт сайт учит, как держать стабильно нормальный сахар 24 часа в сутки и при этом обходиться минимальными дозами. Подробнее читайте и . В первую очередь, следует перейти на . Диабетикам, которые уже лечатся инсулином, после перехода на новое питание нужно сразу понижать дозировки в 2-8 раз.

Сколько инсулина нужно на 1 хлебную единицу (ХЕ) углеводов?
Считается, что на одну хлебную единицу (ХЕ), которую съели на обед или ужин, нужно вколоть 1,0-1,3 ЕД инсулина. На завтрак - больше, до 2,0-2,5 ЕД. На самом деле, эта информация не точная. Лучше ее не использовать для реального расчета доз инсулина. Потому что у разных диабетиков чувствительность к этому гормону может отличаться в несколько раз. Она зависит от возраста и массы тела пациента, а также от других факторов, перечисленных в таблице ниже.
Доза инсулина перед едой, которая будет подходящей для взрослого или подростка, может отправить на тот свет маленького ребенка-диабетика. С другой стороны, ничтожная доза, которая будет достаточной для ребенка, практически не подействует на взрослого больного диабетом 2 типа, имеющего лишний вес.
Вам нужно аккуратно выяснить методом проб и ошибок, сколько граммов съеденных углеводов покрывает 1 ЕД инсулина. Ориентировочные данные приводятся в . Их нужно уточнять индивидуально для каждого диабетика, накапливая статистику действия уколов на его организм. - это реальная и серьезная опасность. Чтобы избежать ее начинают лечение с заведомо низких, недостаточных доз. Их медленно и осторожно повышают с интервалом 1-3 дня.
Варианты диеты в зависимости от диагноза:
Сайт сайт объясняет, как использовать для лечения диабета. Перейдя на эту диету, вы сможете прекратить скачки уровня глюкозы и держать сахар в крови стабильно 3,9-5,5 ммоль/л, как у здоровых людей.
Диабетики, которые соблюдают здоровую диету, считают своё потребление углеводов не в хлебных единицах, а в граммах. Потому что хлебные единицы лишь вносят путаницу, не принося никакой пользы. На низкоуглеводной диете максимальное потребление углеводов не превышает 2,5 ХЕ сутки. Поэтому считать дозы инсулина по хлебным единицам не имеет смысла.
На сколько снижает сахар 1 единица инсулина?
Материалы ФГБУ «Эндокринологический научный центр» Минздрава РФ говорят, что 1 единица инсулина снижает сахар крови в среднем на 2,0 ммоль/л. Эта цифра явно занижена. Указанной информацией пользоваться бесполезно и даже опасно. Потому что инсулин действует по-разному на всех диабетиков. На худощавых взрослых, больных диабетом 1 типа, а также на детей он действует намного сильнее. Кроме случаев, когда правила хранения были нарушены и инсулин испортился.
Разные препараты этого гормона значительно отличаются между собой по силе. Например, ультракороткие виды инсулина Хумалог, НовоРапид и Апидра примерно в 1.5 раза сильнее, чем короткий Актрапид. Виды инсулина сверхдлинного, продленного, среднего, короткого и ультракороткого действия работают каждый по-своему. Они по-разному влияют на сахар в крови. Цели их введения и методы расчёта дозировок ничуть не похожи. Невозможно использовать какой-то средний показатель эффективности для всех них.
Читайте о препаратах короткого и ультракороткого инсулина:
Пример. Допустим, вы методом проб и ошибок установили, что 1 ЕД препарата НовоРапид снижает ваш уровень глюкозы на 4,5 ммоль/л. После этого вы узнали про чудодейственную и перешли на нее. говорит, что короткий инсулин подходит для низкоуглеводной диеты лучше, чем ультракороткий. Поэтому вы собираетесь сменить НовоРапид на Актрапид, который ориентировочно в 1,5 раза слабее. Для расчета начальной дозы вы предполагаете, что 1 ЕД снизит ваш сахар на 4,5 ммоль/л / 1,5 = 3,0 ммоль/л. Дальше вы в течение нескольких дней уточните эту цифру по результатам действия первых уколов.
Каждому диабетику нужно методом проб и ошибок точно узнать, на сколько снижает его уровень глюкозы 1 единица инсулина, который он себе колет. Не желательно использовать для расчета своих индвидуальных доз среднюю цифру, взятую из интернета. Однако нужно с чего-то начать. Для расчета начальной дозы вы можете использовать следующую информацию, которую дает доктор Бернстайн.
примерно на 3 ммоль/л. Чем больше весит пациент и выше содержание жира у него в организме, тем слабее действует инсулин. Зависимость между массой тела и силой действия инсулина является обратной пропорциональной, линейной. Например, у тучного больного диабетом 2 типа, имеющего массу тела 126 кг, 1 ЕД препарата Хумалог, Апидра или НовоРапид будет снижать сахар ориентировочно на 1,5 ммоль/л.

Чтобы рассчитать подходящую дозу, нужно составить пропорцию с учетом массы тела диабетика. Если вы не знаете, как составить пропорцию, и не умеете считать без ошибок, лучше даже не пытайтесь. Обратитесь за помощью к кому-то продвинутому в арифметике. Потому что ошибка в дозировке сильнодействующего быстрого инсулина может иметь тяжелые последствия, даже убить пациента.
Тренировочный пример. Предположим, что диабетик весит 71 кг. Его быстрый инсулин - например, НовоРапид. Рассчитав пропорцию, можно узнать, что 1 ЕД этого препарата снизит сахар на 2,66 ммоль/л. Сошелся ли ваш ответ с этой цифрой? Если да, значит, в порядке. Повторим, что указанный методод подходит лишь для расчета первой, стартовой дозы. Цифру, которую вы получаете, рассчитав порпорцию, нужно уточнять по результатам действия уколов.
На сколько снижает сахар 1 ЕД - это зависит от массы тела, возраста, уровня физической активности человека, используемого препарата и многих других факторов.
Факторы, влияющие на чувствительность к инсулину
| Уровень сахара в крови | Сахар в крови выше 10-11 ммоль/л существенно понижает чувствительность к инсулину. Например диабетику нужно вколоть 1 ЕД, чтобы снизить сахар с 8 до 5 ммоль/л. Однако, чтобы снизить сахар с 13 до 10 ммоль/л, ему может понадобиться доза на 25-50% больше. |
| Масса тела, жировые запасы в организме | Чем больше жира в организме, тем ниже чувствительность к инсулину. К сожалению, высокие дозы этого гормона стимулируют отложения жира. А ожирение в свою очередь... Возникает порочный круг. Разорвать его можно с помощью , физкультуры и приема лекарства . |
| Возраст больного диабетом | У детей чувствительность к инсулину очень высокая. Например, есть два больных диабетом 1 типа - взрослый, весящий 60 кг, и ребенок, имеющий массу тела 20 кг. Можно предположить, что доза для ребенка в 3 раза ниже, чем для взрослого. На самом деле, ребёнку требуется доза инсулина в 7-10 раз ниже. При попытке вколоть 1/3 взрослой дозы будет тяжелая гипогликемия. |
| Прием таблеток от диабета | Метформин - таблетки, которые используются чтобы повысить чувствительность к инсулину у диабетиков, имеющих лишний вес. Есть также лекарства, которые стимулируют поджелудочную железу вырабатывать больше этого гормона. Но их принимать не следует. Подробнее см. . |
| Другие лекарства | Мочегонные лекарства, бета-блокаторы, нестероидные противовоспалительные средства, гормональные контрацептивы, L-тироксин могут слегка повышать сахар в крови и требуемые дозировки инсулина. Ингибиторы МАО и антидепрессанты могут оказывать противоположное действие. Обсудите с врачом! |
| Время суток | Примерно с 4 до 9 часов утра потребность в инсулине повышается из-за феномена утренней зари. Из-за этого трудно привести в норму сахар утром натощак. Доза быстрого инсулина перед завтраком должно быть ориентировочно на 20% выше, чем на такое же количество съеденных углеводов в обед и на ужин. Подробнее читайте, . |
| Гастропарез и другие проблемы с пищеварением | Гастропарез - это нарушение движения пищи из желудка в кишечник. Оно вызывается диабетическим поражением автономной нервной системы, контролирующей пищеварение. Эта проблема может усложнить подбор подходящей схемы уколов и лекарств. Подробнее читайте статью “Диабетический гастропарез ”. |
| Воспалительные инфекционные заболевания | Острое и хроническое воспаление значительно понижает чувствительность к инсулину. Во время простуды и других инфекционных заболеваний дозировки нужно повышать в 1,5-2 раза, чтобы держать глюкозу крови в норме. Частые причины необъяснимо высокого сахара - скрытая вирусная или бактериальная инфекция, кариес зубов. |
| Погода, температура воздуха | В теплую погоду чувствительность к длинному и быстрому инсулину выше. Соответственно, дозировки должны быть ниже. В холодную погоду - наоборот. Вероятно, пасмурная погода, отсутствие солнца влияет так же, как и холод. |
| Физическая активность | Занятия физкультурой сложно влияют на показатели сахара в крови. Как правило, они сильно понижают требуемые дозировки инсулина, но иногда могут и повышать их. Желательно выбирать виды физической активности, которые не стимулируют выброс гормонов стресса в кровь. |
| Стресс, продолжительность и качество сна | Острый стресс заставляет сахар у диабетиков взлетать. рекомендует принимать лекарство пропранолол для профилактики перед экзаменами и другими острыми ситуациями. Недосыпание понижает чувствительность к инсулину. Хронический стресс не должен быть отговоркой, чтобы срываться с лечебного режима. |
| Кофеин в больших дозах | Чрезмерное употребление кофеина повышает сахар в крови и требуемые дозировки инсулина. Ограничивайтесь двумя-тремя чашками кофе в день. Избавьтесь от кофеиновой зависимости. |
| Место и глубина инъекции | Нужно регулярно менять места инъекций, чтобы усвоение гормона не ухудшалось. Самые опытные и продвинутые диабетики иногда колят инсулин внутримышечно, когда им нужно быстро сбить повышенный сахар. Не пытайтесь делать это самостоятельно. Пусть врач вас научит, если хотите. Читайте также, . |
| Гормональный фон у женщин | Перед началом менструации у женщин часто бывает задержка жидкости в организме и прибавка массы тела до 2 кг. Чувствительность к инсулину при этом понижается. Его дозировки нужно немного повысить. В первой половине беременности чувствительность к инсулину очень возрастает, вплоть до ремиссии диабета. Зато во второй половине и до самых родов она сильно понижается. |
| Употребление алкоголя | Умеренное потребление алкогольных напитков, не содержащих углеводов, не оказывает существенного влияния на сахар в крови. Но если сильно напиться, риск повышается во много раз. Диабетикам, которые лечатся инсулином, напиваться категорически нельзя. Подробнее читайте статью “ ”. |
Чем выше чувствительность, тем сильнее каждая введенная единица (ЕД) инсулина понижает сахар. Ориентировочные цифры приводятся в , а также в . Эти данные можно использовать только для расчета стартовой дозировки. Дальше их нужно уточнять индивидуально для каждого диабетика по результатам действия предыдущих уколов. Не ленитесь аккуратно подобрать оптимальные дозировки, чтобы держать уровень глюкозы 4,0-5,5 ммоль/л стабильно 24 часа в сутки.
Сколько единиц инсулина нужно, чтобы снизить сахар на 1 ммоль/л?
Ответ на этот вопрос зависит от следующих факторов:
- возраст диабетика;
- масса тела;
- уровень физической активности.
Еще несколько важных факторов перечислены в таблице выше. Накопив информацию за 1-2 недели уколов, вы сможете рассчитать, насколько 1 ЕД инсулина понижает сахар. Результаты будет разными для препаратов длинного, короткого и ультракороткого действия. Зная эти цифры, легко провести расчет дозы инсулина, которая снизит сахар в крови на 1 ммоль/л.

Ведение дневника и расчёты доставляют хлопоты и отнимают некоторое время. Однако это единственный способ, чтобы подобрать оптимальные дозировки, держать стабильно нормальный уровень глюкозы и защититься от осложнений диабета.
Когда проявится результат от укола?
Этот вопрос требует подробного ответа, потому что разные виды инсулина начинают действовать с разной скоростью.
Препараты инсулина делятся на:
- продленные - Лантус, Туджео, Левемир, Тресиба;
- средние - Протафан, Биосулин Н, Инсуман Базал ГТ, Ринсулин НПХ, Хумулин НПХ;
- быстрого действия - Актрапид, Апидра, Хумалог, НовоРапид, отечественные.
Бывают также двухфазные смеси - например, Хумалог Микс, НовоМикс, Росинсулин М. Однако не рекомендует их использовать. На этом сайте они не обсуждаются. Чтобы достигнуть хорошего контроля диабета, нужно перейти с этих препаратов на одновременное использование двух видов инсулина - продленного и быстрого (короткого или ультракороткого).
Дальше подразумевается, что диабетик соблюдает и получает низкие дозы инсулина, которые соответствуют ей. Эти дозы в 2-7 раз ниже тех, к которым привыкли врачи. Лечение диабета инсулином по методам доктора Бернстайна позволяет достигнуть стабильных показателей сахара в крови 3,9-5,5 ммоль/л. Это реально даже при тяжелых нарушениях обмена глюкозы. Однако инсулин в низких дозах начинает работать позже и прекращает действовать раньше, чем в стандартных высоких дозах.
Быстрый (короткий и ультракороткий) инсулин начинает действовать через 10-40 минут после укола, в зависимости от введенного препарата и дозы. Однако это не значит, что уже через 10-40 минут глюкометр покажет снижение сахара. Чтобы проявился эффект, нужно измерять уровень глюкозы не раньше, чем через 1 час. Лучше делать это позже - через 2-3 часа.
Изучите подробную . Не следует колоть большие дозы этих препаратов, чтобы получить быстрый эффект. Вы почти наверняка введете себе больше гормона, чем следует, и это приведет к гипогликемии. Будет дрожание рук, нервозность и другие неприятные симптомы. Возможна даже потеря сознания и летальный исход. Осторожно обращайтесь с инсулином быстрого действия! Прежде чем использовать, тщательно разберитесь, как он действует и как определить подходящую дозировку.
Препараты инсулина среднего и продленного действия начинают работать через 1-3 часа после укола. Они дают плавный эффект, который сложно отследить с помощью глюкометра. Одно-единственное измерение сахара может ничего не показать. Нужно проводить самоконтроль уровня глюкозы в крови несколько раз на протяжении каждого дня.

Диабетики, которые делают себе уколы продленного инсулина с утра, видят их результаты вечером, по итогам целого дня. Полезно строить наглядные графики показателей сахара. В дни, когда ставили продленный инсулин, они будут существенно отличаться в лучшую сторону. Конечно, если доза препарата грамотно подобрана.
Укол продленного инсулина, который делают на ночь, дает результат на следующее утро. Улучшается показатель сахара натощак. Кроме утреннего измерения, можно также контролировать уровень глюкозы в середине ночи. Желательно проверять сахар ночью в первые дни лечения, когда есть риск переборщить со стартовой дозой. Поставьте будильник, чтобы проснуться в нужное время. Измерьте сахар, зафиксируйте результат и спите дальше.
Изучите перед началом лечения диабета этим средством.
Сколько инсулина нужно вколоть, если у диабетика сахар очень поднялся?
Требуемая доза зависит не только от показателя сахара в крови, но еще от массы тела, а также от индивидуальной чувствительности пациента. Существует много факторов, которые влияют на чувствительность к инсулину. Они перечислены выше на этой странице.
Вам пригодится . Препараты короткого и ультракороткого действия вводят диабетикам, когда нужно быстро сбить повышенный сахар. Инсулин продленного и среднего действия в таких ситуациях применять не следует.
Кроме укола инсулина, диабетику будет полезно выпить много воды или травяного чая. Конечно, без меда, сахара и других сладостей. Выпитая жидкость разбавляет кровь, снижает концентрацию глюкозы в ней, а также помогает почкам вывести из организма часть лишней глюкозы.
Диабетику нужно точно установить, на сколько 1 ЕД инсулина снижает его уровень глюкозы. Это можно узнать в течение нескольких дней или недель методом проб и ошибок. Полученную цифру при каждом расчете дозы нужно корректировать на погоду, инфекционные заболевания и другие факторы.
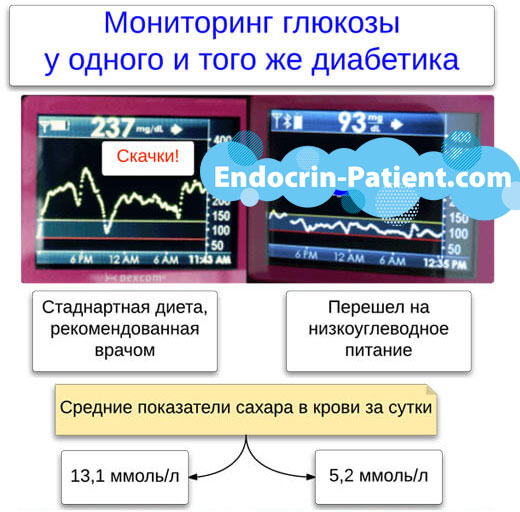
Бывают ситуации, когда сахар уже подскочил, нужно его срочно сбивать, а накопить точные данные методом проб и ошибок еще не успели. Как рассчитать дозу инсулина в таком случае? Придется использовать ориентировочную информацию.
Способ расчета дозы, приведенный ниже, вы можете использовать на свой страх и риск. Передозировка инсулина может вызвать неприятные симптомы, нарушение сознания и даже летальный исход.
У взрослого человека, имеющего массу тела 63 кг, 1 ЕД ультракороткого инсулина Хумалог, Апидра или НовоРапид снижает сахар в крови примерно на 3 ммоль/л. Чем больше масса тела и выше содержание жира в организме, тем слабее действует инсулин. Например, у тучного больного диабетом 2 типа, весящего 126 кг, 1 ЕД препарата Хумалог, Апидра или НовоРапид будет снижать сахар ориентировочно на 1,5 ммоль/л. Нужно составить пропорцию с учетом массы тела диабетика.
Если вы не знаете, как составить пропорцию, и не уверены, что можете точно посчитать, то лучше даже не пытайтесь. Обратитесь за помощью к кому-то грамотному. Ошибка в дозировке короткого или ультракороткого инсулина может иметь тяжелые последствия, даже убить пациента.
Допустим, диабетик весит 71 кг. Его быстрый инсулин - например, Апидра. Составив пропорцию, вы рассчитали, что 1 ЕД снизит сахар на 2,66 ммоль/л. Допустим, уровень глюкозы в крови у больного 14 ммоль/л. Нужно его снизить до 6 ммоль/л. Разница с целевым показателем: 14 ммоль/л - 6 ммоль/л = 8 ммоль/л. Требуемая доза инсулина: 8 ммоль/л / 2,66 ммоль/л = 3,0 ЕД.
Еще раз повторим, что это ориентировочная доза. Она гарантированно не будет идеально подходящей. Можете вколоть на 25-30% меньше, чтобы снизить риск гипогликемии. Указанный метод расчета следует использовать, только если пациент еще не накопил точную информацию методом проб и ошибок.
Препарат Актрапид - примерно в 1,5 раза слабее, чем Хумалог, Апидра или НовоРапид. Также он позже начинает действовать. Тем не менее, доктор Бернстайн рекомендует использовать именно его. Потому что короткий инсулин лучше совместим с низкоуглеводной диетой, чем ультракороткий.
Метод расчета дозы инсулина, приведенный выше, не подходит для детей-диабетиков. Потому что у них чувствительность к инсулину в несколько раз выше, чем у взрослых. Укол быстрого инсулина в дозе, рассчитанной по указанному методу, наверняка вызовет у ребенка тяжелую гипогликемию.
Какие особенности расчета дозы инсулина для детей-диабетиков?
У детей-диабетиков до подросткового возраста чувствительность к инсулину в несколько раз выше, чем у взрослых. Поэтому детям требуются ничтожные дозы, по сравнению со взрослыми пациентами. Как правило, родителям, которые контролируют диабет у своих детей, приходится разбавлять инсулин физиологическим раствором, купленным в аптеке. Это помогает точно колоть дозы кратностью 0,25 ЕД.
Выше мы разобрали, как рассчитать дозу инсулина для взрослого, имеющего массу тела 63 кг. Допустим, ребенок-диабетик весит 21 кг. Можно предположить, что ему потребуется дозы инсулина в 3 раза меньше, чем взрослому, при одинаковых показателях глюкозы в крови. Но это предположение будет неверным. Подходящая доза, скорее всего окажется не в 3, а в 7-9 раз меньше.
Для детей-диабетиков имеется значительный риск эпизодов низкого сахара, вызванных передозировкой инсулина. Чтобы избежать передозировки, начинают уколы инсулина с заведомо низких доз. Дальше их медленно повышают, пока уровень глюкозы в крови не станет стабильно нормальным. Нежелательно использовать сильнодействующие препараты Хумалог, Апидра и НовоРапид. Попробуйте Актрапид вместо них.

Детям до 8-10 лет можно начинать колоть инсулин с дозы 0,25 ЕД. Многие родители сомневаются, что такая “гомеопатическая” доза даст какой-то эффект. Однако, скорее всего, вы по показателям глюкометра заметите эффект уже от первого укола. При необходимости повышайте дозу на 0,25-0,5 ЕД каждые 2-3 дня.
Сведения о расчете доз инсулина, приведенные выше, подходят детям-диабетикам, которые строго соблюдают . Фрукты и другие следует исключить полностью. Ребенку нужно объяснить последствия, к которым приводит употребление вредной пищи. Нет необходимости использовать инсулиновую помпу. Однако желательно носить систему непрерывного мониторинга глюкозы, если вы можете себе это позволить.
Иногда сталкиваются с тем, что инъекции инсулина (гормона поджелудочной железы) не помогают привести содержание сахара в крови в норму.
Поэтому многие диабетики начинают тревожится если после укола инсулина не снижается сахар.
Причины и что делать в подобной ситуации может установить только специалист. Кроме этого, требуется обратить внимание на массу тела, а также пересмотреть основательно режим питания, в пользу диетического рациона, что позволит избежать скачков глюкозы в плазме.
Причины данного явления могут заключаться в резистентности к гормону. Возникновение синдрома Сомоджи, неверно подобранные , ошибки по – все это может быть следствием невосприимчивости к инсулину.
Общие правила для поддержки оптимального состояния:
- Держать под контролем собственную массу тела, избегая нежелательных колебаний.
- , ограничивая употребление углеводов и жиров.
- эмоционального характера. Они также способны повышать сахар в организме.
- Вести активный образ жизни и .
В некоторых ситуациях терапия с использованием инсулина не помогает уменьшить высокий сахар.
Причины отсутствия эффекта от инъекций могут состоять не только в правильности выбранных доз, но и зависеть от самого процесса введения вещества.
Главные факторы и причины, которые способны спровоцировать отсутствие активного действия гормона поджелудочной железы искусственного происхождения:
- Несоблюдение правил хранения лекарственного средства. Особенно, если инсулин находился в условиях слишком повышенной или пониженной температуры.
- Использование просроченного медикамента.
- Смешение двух совершенно разных видов препарата в одном шприце. Это может привести к отсутствию должного эффекта от введенного гормона.
- Обеззараживание кожных покровов этиловым спиртом перед непосредственным введением лекарства. Спиртовой раствор обладает нейтрализующим действием на инсулин.
- Если делать инъекцию не в складку кожи, а в мышцу, то реакция организма на данный медикамент может быть непредсказуемой. После этого у человека могут отмечаться колебания уровня сахара: он может, как снижаться, так и повышаться.
- При несоблюдении времени введения гормона искусственного происхождения, особенно перед употреблением пищи, может упасть результативность препарата.
Существует большое количество особенностей и правил, которые помогут грамотно делать инъекции инсулина. Доктора рекомендуют удерживать укол после введения на протяжении десяти секунд, чтобы предотвратить вытекание препарата. Также следует строго соблюдать время осуществления инъекций.
В процессе важно следить за тем, чтобы в шприц не попадал воздух.
Нарушение условий хранения препарата
 Производители всегда информируют своих потребителей о способах хранения инсулина и сроках годности препарата. Если ими пренебречь, то можно столкнуться с большими неприятностями.
Производители всегда информируют своих потребителей о способах хранения инсулина и сроках годности препарата. Если ими пренебречь, то можно столкнуться с большими неприятностями.
Искусственный гормон поджелудочной железы всегда закупается с запасом на несколько месяцев.
Это обусловлено необходимостью беспрерывного применения лекарства по установленному специалистом графику.
Тогда, при ухудшении качества медикамента в открытой емкости или шприце, его можно быстро заменить. Поводом для этого могут послужить такие причины:
- Завершение срока годности лекарственного средства. Он указывается на коробке.
- Визуальное изменение консистенции медикамента во флаконе. Такой инсулин не нужно использовать, даже если срок годности еще не закончился.
- Переохлаждение содержимого флакона. Это обстоятельство свидетельствует о том, что от испорченных лекарств следует избавиться.
Подходящими условиями для хранения медикамента является температура 2 – 7 градусов. Держать инсулин следует только в сухом и темном месте. Как известно, таким требованиям соответствует любая полка на двери холодильника.
Также для препарата большую опасность представляет солнечный свет. Под его влиянием инсулин очень быстро разлагается. По данной причине его следует утилизировать.
При использовании просроченного или испорченного искусственного гормона – сахар останется на прежней отметке.
Неправильный подбор дозировки лекарства
 Если доза инсулина была подобрана неправильно, то высокий сахар будет оставаться на прежнем уровне.
Если доза инсулина была подобрана неправильно, то высокий сахар будет оставаться на прежнем уровне.
Прежде чем подбирать дозу гормона, каждому диабетику нужно ознакомиться с тем, что такое хлебные единицы. Их использование упрощает расчет лекарства. Как известно, 1 ХЕ = 10 г углеводов. Чтобы нейтрализовать это количество могут потребоваться разные дозы гормона.
Подбирать количество лекарства следует с учетом временного промежутка и употребляемой пищи, поскольку степень активности организма в разное время дня и ночи кардинально отличается. Также по-разному происходит секреция поджелудочной железы.
Не следует забывать, что утром на 1 ХЕ необходимо две единицы инсулина. В обед – одна, а вечером – полторы единицы лекарства.
Для правильного расчета дозы гормона короткого действия, нужно следовать такому алгоритму:
- При вычислении количества инсулина нужно учитывать употребляемые в день калории.
- На протяжении дня объем углеводов не должен быть более 60% от всего рациона.
- При употреблении 1 г углеводов, организм вырабатывает 4 ккал.
- Количество препарата подбирается с учетом веса.
- Первым делом нужно подбирать дозу инсулина короткого действия, а только потом – пролонгированного.
Неправильный выбор места введения препарата
Если введение препарата осуществлялось не подкожно, а внутримышечно, то повышенный сахар не стабилизируется.
Воздух в шприце уменьшает количество вводимого медикаментозного средства. Наиболее желательным местом для инъекции принято считать область живота. При уколах в ягодицу или бедро действенность препарата немного снижается.
Резистентность к инсулиновым инъекциям
Если после совершения инъекции глюкоза в крови продолжает оставаться на высокой отметке, невзирая на то, что все правила были соблюдены, то возможно развитие метаболического синдрома или резистентности к лекарству.
Признаки этого явления:
- появляется патология органов выделительной системы, о чем сигнализирует белок в анализе мочи;
- высокая концентрация глюкозы на голодный желудок;
- появление тромбов;
- повышенное содержание плохого холестерина в сосудах.
Инсулин не дает ожидаемого эффекта по причине устойчивости и того, что клетки не в состоянии полноценно воспринимать препарат.
Синдром Сомоджи
Появляется при хронической передозировке инсулином. Его признаки следующие:

- в урине появляются кетоновые тела;
- при превышении ежедневной дозы медикамента состояние значительно улучшается;
- концентрация глюкозы в плазме заметно падает при гриппе, вследствие повышенной потребности в инсулине во время болезни;
- кардинальные изменения значений уровня сахара в крови за сутки;
- неутолимый голод;
- масса тела стремительно увеличивается;
- появляются частые приступы понижения глюкозы в организме.
Если инъекции искусственного гормона поджелудочной железы не помогают, то не нужно торопиться увеличивать дозу. Для начала следует разобраться в режимах сна и бодрствования, интенсивности физических нагрузок и провести анализ своего рациона. Вполне возможно, что для организма это норма и уменьшение вводимого инсулина приведет к синдрому Сомоджи.
Другие причины высокого уровня глюкозы после укола
К ним относят:
- наличие лишнего веса;
- развитие ;
- большая концентрация вредных жиров в организме;
- заболевания сердечно-сосудистой системы;
- появление поликистоза яичников.
Что делать, если не падает уровень сахара в крови после инсулина
Даже правильно подобранные дозы гормона нуждаются в корректировке:
- Регулирование объема инсулина ультракороткого действия. Введение лекарственного средства в недостаточном количестве может спровоцировать появление постпрандиальной гипергликемии. Для избавления от этого состояния нужно немного увеличить дозу гормона.
- Корректировка исходного объема препарата пролонгированного действия, зависит от концентрации глюкозы утром и вечером.
- При появлении синдрома Сомоджи желательно понизить дозу пролонгированного инсулина вечером на две единицы.
- Если анализ мочи показывает наличие в ней кетоновых тел, нужно сделать еще один укол гормона ультракороткого воздействия.
Корректировать вводимую дозу лекарственного средства нужно в зависимости от степени физической активности.
Важно запомнить, что во время тренировок в спортзале, организм усиленно сжигает сахар. Поэтому во время занятий исходную дозу инсулина нужно менять, иначе вероятна нежелательная передозировка.
Для того чтобы от использования инсулина был определенный эффект, его должен подбирать только личный врач на основе индивидуальной информации о состоянии здоровья пациента. Медик должен доступно и понятно рассказать диабетику о заболевании, правилах введения лекарственного средства, соблюдении здорового образа жизни и возможных осложнениях.
Если после укола гормона поджелудочной железы синтетического происхождения уровень сахара остается высоким, то лучше обратиться к своему доктору. Он внимательно выслушает и даст рекомендации относительно дальнейших действий.
Основным способом отследить уровень сахара в крови является тест A1c. Как вы знаете, цель американской Ассоциации диабета состоит в том, чтобы показания были менее 7 % A1c; много клиницистов теперь склонны к еще меньшим показателям: 6,5 или 6 %. Если у вас не получается снизить сахар, вот некоторые подсказки.
Снова обратитесь к самому началу (да-да, снова). Если вы весите больше нормы, потеря веса - самый верный признак здорового понижения гемоглобина A1c. Весите ли вы больше нормы или нет, те же самые пункты - также ключи к контролю над глюкозой. Если диета - строго вегетарианская, то, естественно, вы не употребляете в пищу животный жир. И если вы отказались от растительных масел, то не получаете жиров вообще. С этими полезными переменами питания вы сжигаете жир внутри своих мышечных клеток. Как вы видели в главе 2, они - и есть причина устойчивости инсулина.
Включите в пищу здоровые углеводы. Многие люди неразумно ограничивают себя, избегая продуктов, содержащих крахмал. Они предполагают, что бобы, чечевица, паста, бататы или ямс повышают сахар в крови. Конечно, когда вы меряете уровень сахара после любой еды, показания становятся выше. Однако это не повод отказаться от продуктов, содержащих крахмал, и вернуться назад к жирным или богатым белками продуктам. Вот почему.
Рыбий и птичий жиры будут блокировать попытки сбросить вес. Это также ухудшает устойчивость к перепадам инсулина. Вот типичная ситуация.
Человек слышит, что «углеводы - это плохо», или, возможно, замечает, что глюкоза в крови повысилась сразу после поедания риса или овощей, содержащих крахмал. Он решает отказаться от углеводов в пользу курицы и рыбы. Сначала все идет хорошо. Глюкоза стабильна и не повышается сильно после еды, в которой мало сахара. «Ага!» - говорит он. «Я понял, что такое питание снижает сахар!» За следующие несколько дней, однако, пациент замечает, что его показатели глюкозы в крови стали изменяться в худшую сторону. Они повышаются постепенно, и через неделю или две повышение становится существенным. «Что же такое?» Мы подскажем ответ. Есть только три источника калорий: углевод, жир и белок. Отказавшись от углеводов, человек употреблял жиры, которые имеют тенденцию увеличивать устойчивость к инсулину, и белок, с которым и без того сопряжено множество побочных эффектов. Активное потребление жиров не увеличило уровень сахара в крови сразу, но жирное питание имеет свойство увеличивать количество жира в клетках тела. В результате, устойчивость к инсулину постепенно ухудшается. Это означает, что любые углеводы, которые он съел позже, вызовут еще больший подъем сахара в крови, чем раньше. Поэтому с каждым днем инсулин растет.
Следует избегать жирной пищи и употреблять больше здоровых углеводосодержащих продуктов, выбирая их, исходя из индекса глюкозы. Например, бобы (фасоль, горох и чечевица), овощи, фрукты и цельные зерна. Еда всегда будет вызывать временное повышение уровня глюкозы в крови, но скоро вы заметите, что чувствительность к инсулину постепенно приходит в норму.
Посетите врача. Очень распространенная причина высокого уровня сахара - инфекция. Простуда, инфекция мочевых путей, кожные повреждения. Все они имеют тенденцию поднимать уровень глюкозы в крови. Иногда даже маленький порез или кашель вызывают довольно сильный ее скачок. Во время лечения (если это делается со всеми предписаниями) уровень глюкозы в крови восстанавливается. В этот период врач может подобрать специальные диабетические лекарства.
Следите за нервами. Каждое напряжение поднимает уровень сахара в крови. Ответная физическая реакция на стресс, которая готовит вас либо к борьбе, либо к бегству от опасности, может появиться с любым видом угрозы, реальной или предполагаемой. Повышение уровня сахара в крови было намного более полезным в те времена, когда мы могли столкнуться с хищниками и враждующими племенами. Тот дополнительный сахар в крови питал главные группы мышц, помогая бежать или сражаться. Сегодня мы боимся трудностей на работе, финансовых затруднений и проблем в личных отношениях. Однако физиологический процесс не изменился, ответная реакция все еще работает, вызывая подъем уровня сахара в крови. Если стресс продолжается недолго - вы заметите, что и уровень глюкозы придет в норму достаточно быстро. Если он продолжителен - займитесь йогой, медитацией. Проблема может быть более глубокой, в таких случаях возможно развитие депрессии, чувства хронического беспокойства - тогда не пытайтесь быть героем.
Физические упражнения. Если вы не привыкли вести активную жизнь - самое время начать. Физические нагрузки помогают снизить уровень глюкозы.
В большинстве случаев, следование этим советам поможет снизить ваш сахар. Если же уровень сахара в крови останется высоким, несмотря на максимальные усилия, то врач пропишет иные лекарства.
Лицам, страдающим сахарным диабетом II типа, часто удается обойтись без инсулина – их болезнь поддается коррекции таблетированными формами сахароснижающих препаратов. А вот для диабетиков с I типом патологии правильно подобранная схема инсулинотерапии – главное спасение. Именно о видах инсулинов, их эффектах, принципе действия и других важных моментах вы узнаете из нашей статьи.
Ведущей целью лечения является коррекция (снижение) уровня глюкозы в крови. Именно этот показатель характеризует адекватность контроля заболевания, а значит, напрямую влияет на прогноз и качество жизни больного.
Конечно, среди мероприятий по снижению сахара в крови большое значение имеют правильное питание и физические нагрузки, однако, как показывает практика, этого часто бывает недостаточно. И здесь на помощь врачу и пациенту приходят специальные лекарства, основной эффект которых – уменьшение в крови уровня глюкозы. Выделяют 2 большие группы этих лекарственных средств: инсулины и пероральные сахароснижающие препараты.
Классификация инсулинов
В зависимости от происхождения выделяют бычий, свиной и человеческий инсулины. Первые 2 вида сегодня применяются редко. Третий же, особенно полученный при помощи генно-инженерных технологий, является средством первого выбора для проведения инсулинотерапии.
По продолжительности действия выделяют:
- ИУД – инсулины ультракороткого действия;
- ИКД – инсулины короткого действия;
- ИСД – препараты средней продолжительности действия;
- ИДД – длительного действия;
- комбинированные инсулины (содержат в составе инсулин разной продолжительности действия).
Принцип действия инсулина и его эффекты
Инсулин представляет собой гормон полипептидной природы. В норме в β-клетках поджелудочной железы вырабатывается его предшественник – проинсулин, от которого затем отщепляется С-пептид и образуется инсулин. При повышении в крови уровня глюкозы, при раздражении блуждающего нерва, а также под воздействием ряда других факторов процессы выделения инсулина активизируются.
Связываясь с рецептором на мембране клетки-мишени, гормон начинает действовать, оказывая свои физиологические эффекты:
- уменьшение уровня сахара в крови (он стимулирует поглощение глюкозы тканями, угнетает процессы образования ее внутри организма из иных веществ);
- активизирует синтез гликогена;
- подавляет процессы образования кетоновых тел;
- угнетает процессы образования глюкозы из неуглеводных соединений;
- активизирует образование липопротеинов очень низкой плотности и триглицеридов;
- активизирует процессы синтеза различных белков;
- стимулирует выработку гликогена, который играет роль энергетического резерва организма;
- угнетает процессы расщепления жиров, активизирует образование жирных кислот из углеводов.
Как ведет себя в организме инсулин, введенный извне
Основной путь введения инсулина – подкожный, однако в экстренных ситуациях с целью достижения более быстрого эффекта препарат может быть введен в мышцу или вену.
Скорость всасывания гормона из области подкожного его введения зависит от места инъекции, типа и дозы препарата, качества кровотока и активности мышц в зоне введения, а также от соблюдения техники выполнения инъекции.
- Инсулины ультракороткого действия всасываются быстрее всех и уже через 10-20 минут после инъекции вызывают снижение уровня глюкозы в крови. Максимально эффективны они через 30-180 минут (в зависимости от препарата). Действуют в течение 3-5 часов.
- Эффект от инсулинов короткого действия возникает через 30-45 минут после их введения. Пик действия составляет от 1 до 4 ч, продолжительность его – 5-8 ч.
- Инсулин средней продолжительности действия всасывается из места введения медленно и обеспечивает снижение сахара в крови лишь через 1-2 ч после подкожной инъекции. Максимальный эффект регистрируется в течение 4-12 ч, общая продолжительность действия препарата – 0.5-1 сутки.
- Инсулин длительного действия начинает действовать через 1-6 ч после подкожного введения, снижает сахар равномерно – пик действия у большинства этих препаратов не выражен, действует до 24 часов, что обусловливает необходимость инъекции такого лекарственного средства лишь 1 раз в сутки.
На «поведение» инсулина в организме после введения также влияют:
- доза препарата (чем она выше, тем медленнее лекарство всасывается и тем дольше действует);
- область тела, в которую выполнена инъекция (в области живота всасывание максимально, в плече – меньше, в тканях бедра – еще меньше);
- путь введения (при подкожной инъекции препарат всасывается медленнее, чем при введении в мышцу, но действует более продолжительно);
- температура тканей в области введения (если она повышена, скорость всасывания возрастает);
- липомы или липодистрофия тканей (о том, что это такое, читайте ниже);
- массаж или работа мышц (процессы всасывания ускоряются).
В некоторых странах специалисты исследуют препараты инсулина с более удобными для больного путями введения. Так, в США существует инсулин для введения путем ингаляций. Действовать он начинает уже через 30 минут (что соответствует ИУД), пик действия отмечается примерно через 2 часа, продолжительность его – до 8 часов (что аналогично ИКД).
Показания к применению
Инсулинотерапия может быть необходима пациенту в следующих ситуациях:
- выявлен сахарный диабет I типа;
- у него диагностирован любой степени тяжести;
- находится в состоянии диабетической, гиперосмолярной или лактатацидотической комы;
- имеют место тяжелые гнойные инфекции;
- при хронических соматических болезнях в стадии обострения, протекающих тяжело;
- при наличии осложнений сахарного диабета, в частности тяжелых поражений сосудов, нарушающих функции органов;
- если больной принимает пероральные сахароснижающие препараты, но их максимальная доза даже в совокупности с диетическими ограничениями не оказывает желаемого эффекта (уровень глюкозы крови натощак более 8 ммоль/л, гликозилированный гемоглобин более 7,5 %);
- при острых нарушениях мозгового кровообращения ();
- при ;
- при оперативных вмешательствах, в частности, панкреатэктомии (удалении части поджелудочной железы);
- при резком снижении массы тела пациента.
Схемы инсулинотерапии

Существует 2 схемы назначения инсулина при сахарном диабете:
- Традиционная. Суть ее заключается в ежедневном введении больному определенной (одинаковой) дозы инсулина путем минимального числа инъекций (как правило, 1-2). Применяют готовые смеси инсулинов короткого и средней продолжительности действия, причем 2/3 суточной дозы вводят утром, а остаток – перед ужином. Эта схема не подходит активным людям, поскольку дозы препарата стандартные и пациент не имеет возможности их корректировать. Она показана лицам пожилого возраста, лежачим и умственно неполноценным больным.
- Базисно-болюсная (интенсивная). Соответствует физиологическому выделению инсулина. Базальную потребность в нем обеспечивают утренняя и вечерняя инъекции инсулина средней продолжительности действия, а инсулин короткого действия больной вводит отдельно – перед каждым приемом пищи. Дозу последнего он рассчитывает самостоятельно в зависимости от исходного уровня глюкозы крови и количества углеводов, которое ему предстоит употребить. Именно эта схема предупреждает развитие осложнений сахарного диабета и позволяет достичь контроля над заболеванием. Конечно, она требует предварительного обучения пациента.
Суточная потребность в инсулине определяется для больного индивидуально в зависимости от стадии заболевания и ряда иных факторов.
Вводят инсулин, используя специальные – инсулиновые – шприцы или же шприц-ручки. Чтобы терапия была эффективной, больной должен владеть техникой проведения инъекций, а также твердо усвоить следующие правила:
- инсулин ультракороткого действия необходимо вводить точно перед приемом пищи (если этот момент упущен, не поздно сделать инъекцию во время еды);
- инсулин короткого действия вводят за полчаса-час до приема пищи;
- инъекции ИКД осуществляют глубоко в подкожную жировую клетчатку живота, а ИСД – в бедро или ягодицу; ткани широко сжимают пальцами, иглу вводят под углом 45 или 90 градусов;
- температура раствора перед введением должна быть в пределах комнатной;
- перед забором препарата в шприц его необходимо хорошенько взболтать;
- чтобы предотвратить развитие липодистрофии, инъекцию делают каждый день в новое место, но в пределах одной анатомической области.
Если на фоне стандартных схем инсулинотерапии компенсировать течение болезни не удается, применяют так называемые инсулиновые помпы, которые обеспечивают непрерывное подкожное введение инсулина.
Противопоказания к инсулинотерапии
Противопоказания к введению инъекционного инсулина единичны. Это сниженный уровень сахара в крови – гипогликемия, а также аллергия на конкретный препарат инсулина или на какой-либо из его компонентов.
С ингаляционными инсулинами сложнее. Их применение не разрешено у пациентов педиатрического профиля, а также при некоторых болезнях легких – , эмфиземе, . Кроме того, эти препараты противопоказаны больным, курящим в течение последнего полугода.
Побочные эффекты инсулинов
Самым частым побочным эффектом инсулинотерапии является гипогликемия. Возникает она, если больной:
- вводит чрезмерную дозу препарата;
- неправильно вводит инсулин (в мышцу, а не подкожно);
- пропускает очередной прием пищи или же отсрочивает его;
- употребляет мало углеводов;
- испытывает незапланированные интенсивные физические нагрузки;
- употребляет в избытке алкоголь.
Также у больного могут развиться и другие осложнения, в частности:
- рост массы тела (при неправильном пищевом режиме на фоне инсулинотерапии);
- аллергические реакции (чаще регистрируются в ответ на введение в организм свиного инсулина – в таком случае необходимо перевести пациента на инсулин человеческий; если же аллергия возникла на него, отменять препарат нельзя; это состояние устраняют путем использования антигистаминных средств или глюкокортикостероидов);
- отеки ног, которые то появляются, то сами собой исчезают (могут возникать в первые недели терапии инсулином по причине задержки в организме ионов натрия);
- нарушения зрения (развиваются у многих больных непосредственно после начала терапии инсулином; причина – изменение рефракции хрусталика; зрение нормализуется без лечения в течение 2-3 недель);
- липодистрофии (атрофия или гипертрофия подкожной жировой клетчатки; первый вариант патологии сегодня практически не встречается, второй же развивается в случае подкожных инъекций инсулина ежедневно в одно и то же место; это не только косметическая проблема, она влияет и на скорость всасывания препарата (замедляет последнюю));
- абсцессы (возникают редко, при попадании под кожу гноеродных микроорганизмов; кожа в области введения препарата должна быть чистой, однако обработки ее дезсредствами не требуется).
Ингаляционные инсулины могут стать причиной фиброза ткани легких и повышения давления в их сосудах, уменьшения объема легких, а также иммунной реакции организма на инсулин (образования к нему антител).
Взаимодействие инсулина с другими лекарственными препаратами
 Эффекты этого препарата будут более выражены при одновременном применении его с таблетированными сахароснижающими средствами, гипотензивными препаратами класса бета-адреноблокаторов, этанолом.
Эффекты этого препарата будут более выражены при одновременном применении его с таблетированными сахароснижающими средствами, гипотензивными препаратами класса бета-адреноблокаторов, этанолом.
Снижают эффективность инсулина, увеличивают вероятность гипергликемии глюкокортикостероидные гормоны.
Препараты
К инсулинам ультракороткого действия принадлежат:
- глулизин (Апидра);
- аспарт (торговые названия – НовоРапид Пенфилл или ФлексПен);
- лизпро (Хумалог).
Инсулины короткого действия:
- растворимый человеческий генно-инженерный (Биосулин, Генсулин, Инсуман, Актрапид НМ, Инсуран, Хумодар);
- растворимый человеческий полусинтетический (Бринсулрапи, Хумодар Р 100, Берлинсулин Н нормаль U-40 и другие).
Инсулины средней продолжительности действия:
- изофан (Берлинсулин Н Базаль U-40, Изофан-Инсулин ЧМ, Хумодар Б 100);
- цинк-инсулина комбинированного суспензия (Монотард МС, Инсулонг СПП, Инсулин Ленте «ХО-С»).
К инсулинам длительного действия относят:

Комбинированные препараты.
Для снижения сахара крови при лечении диабета предпочтение отдают медикаментозным средствам. Существует несколько групп препаратов, в основе классификации которых лежит химический состав. Как дополнение применяют народные рецепты, способствующие регуляции углеводного обмена.
Сахарный диабет – это очень опасное заболеванием, и страшен он различными осложнениями в основном сосудистого характера: микро- и макроангиопатии (почек, сетчатки, мозга, сердца, нижних конечностей) приводит к инвалидизации и смерти многих миллионов человек каждый год. Поэтому очень важно не допустить развития этих осложнений у больных. Снижение и контроль за количеством глюкозы в крови является приоритетной задачей, когда лечат сахарный диабет. Как снизить сахар медикаментозными и народными методами?
Гипергликемия
Одним из признаков для диагностики СД является гипергликемия. Это повышенный уровень глюкозы в крови.
Критерии оценки гипергликемии
Оценку уровня сахара крови производят обычно путём измерения содержания глюкозы в плазме крови или в цельной крови, до еды (натощак). Адекватным для этого показателя является интервал 3,3-5,5 ммоль/л.
Также следует выделить другие критерии, по которым врач будет назначать терапию для снижения уровня гликемии.
- Постпрандиальная гипергликемия – это увеличение уровня глюкозы до 10 ммоль/л и выше после обычного среднестатистического приема пищи. На данный момент исследователи считают, что у пациентов имеющих целевые уровни глюкозы до приёма пищи и гликированного гемоглобина может наблюдаться постпрандиальная и скрытая гипергликемия, поэтому они нуждаются в не менее тщательной диагностике.
- Гликированный гемоглобин – показатель, отражающий процентное содержание гемоглобина, соединённого с глюкозой. Показывает средний уровень гликемии в течение последних трёх-четырёх месяцев.
По этим трём признакам выделяют компенсированную, субкомпенсированную и декомпенсированную гипергликемии.
Для компенсированной гипергликемии критериями являются показатели: гликозилированный гемоглобин 6-7 %. Гликемия натощак 6-6,5 миллимоль/литр. Постпрандиальная гликемия до 8 миллимоль/литр.
Для субкомпенсированной гипергликемии: гликозилированный гемоглобин 7-7,5 %. Уровень глюкозы натощак в плазме крови 6,5-7,5 миллимоль/литр. Гликемия после еды составляет 8-11 миллимоль/литр.
Для декомпенсированной гипергликемии: гликозилированный гемоглобин выше 7,5 процента. Гликемия натощак >7,5 миллимоль/литр. Постпрандиальная гликемия >11,1 миллимоль/литр.
Гипергликемию не следует снижать необдуманно. Такие действия могут привести к гипогликемии. Рассмотрим медикаментозные и немедикаментозные методы, снижающие уровень сахара в крови.
Правильное питание

Специальная диета является обязательной для больных вне зависимости от сахароснижающей терапии.
Главные правила диеты при СД
- Сбалансированное шестиразовое питание небольшими порциями.
- Обязательное потребление сложных углеводов (злаки, фрукты, овощи), с высоким содержанием клетчатки (20-40 г в сутки). Велика роль клетчатки в терапии сахарного диабета: помогает уменьшить аппетит, снизить уровень глюкозы (так как сложный углевод), уменьшить уровень холестерина.
- Исключение или снижение до минимума употребления быстродействующих углеводов (сахар, фруктоза, белых хлеб, картофель, мёд, рис, шоколад, конфеты, газировки). Учёт потреблённых за день углеводов.
- Разрешается употребление мяса, овощей, сыров, орехов, горького шоколада, хлеб с отрубями, соки без сахара. Ограничивается употребление жареных блюд и алкоголя.
- Снижение употребления насыщенных жиров. Употребление рыбы как источник ненасыщенных жирных кислот (не полуфабрикаты).
- Уменьшение употребления соли до 3 г/сут, так как при диабете увеличивается риск возникновения артериальной гипертонии, развитие заболеваний почек (диабетическая нефропатия).
- Умеренное употребление сахарозаменителей (ксилит, сорбит).
Помимо диеты, очень важным является приемлемый уровень физической активности. Диету должен назначать врач!
Медикаментозная терапия


В лечении диабета можно выделить два этапа: до XX века и после. До начала двадцатого века диагноз сахарный диабет был почти приговором. Прогноз составлял в среднем 3-5 лет. Но последние 100 с лишним лет являются настоящим прорывом в лечении этого заболевания. Рассмотрим современные препараты для лечения диабета.
Для лечения СД I типа золотым стандартом является диетотерапия и интенсифицированная инсулинотерапия с целевым показателем уровня гликированного гемоглобина не более семи процентов.
Терапия СД II типа обычно комбинированная. Но для каждого пациента врач составляет лечение индивидуально, это связано с длительностью диабета, возрастом пациента, компенсационными возможностями организма многим другим факторам.
Инсулины
Инсулин является гормоном поджелудочной железы, недостаток которого или резистентность (невосприимчивость) к нему тканей организма и является этиологическим фактором развития сахарного диабета.
Как работает? Связываясь с клеточными рецепторами, запускает цепь реакций, и, с одной стороны, как бы «загоняет» глюкозу в ткани, а, с другой стороны, препятствует образованию эндогенной глюкозы в организме.
Классификация
По происхождению:
- свиной;
- бычий (почти не используется);
- человеческий;
- аналоги человеческого.
По длительности:
- ультракороткие;
- короткого действия;
- средней продолжительности;
- пролонгированные;
- комбинированные.
В данный момент предпочтение отдаётся свиному, монопиковому, высокоочищенному и ДНК-рекомбинантному инсулину.
Способ введения: обычно, кроме критических состояний, вводят подкожно инсулин комнатной температуры.
Препараты

Ультракороткие инсулины: эффект проявляется через четверть часа, максимальный эффект развивается через 1-2 часа, а действие продолжается в среднем 4 часа. Введение перед приёмом пищи или сразу после него. Пример: Апидра (инсулин глулизин), Новорапид Пенфилл, Хумалог.
Короткодействующие инсулины: снижение сахара наступает через 30-40 минут, максимальный эффект препарата наступает через 2-3 часа, а продолжительность действия составляет примерно 8 часов. Пример: Актрапид НМ, Актрапид МС, Мунодар, Хумодар Р.
Инсулины средней продолжительности действия: обеспечивают снижение уровня глюкозы в течение 1,5-2 часа, максимальный эффект реализуется через 7-8 часов, время действия в среднем 8-12 часов. Удлинение эффекта связано с использованием специальных веществ пролонгаторов протамина или цинка. Пример: Монодар Б, Протофан МС, Биосулин Н,
Пролонгированные инсулины: эффект проявляется через 5-7 часов, пик действия приходится на интервал 8-18 часов после введения, действия этих препаратов хватает примерно на сутки. Пример: Лантус, Левемир ФлексПен.
Комбинированные (двухфазные): эффект через 30 минут, наибольшая концентрация через 2-8 часов, действует около 20 часов. Пример: Хумодар К25, Гансулин 30Р, Микстард 30НМ.
Инсулины в комбинациях: Райзодег ФлексТач, Райзодег Пенфилл. В состав препаратов входят инсулины короткого и длительного действия.
Гипогликемические синтетические и другие препараты

Классификация:
- меглитиниды;
- производные сульфонилмочевины;
- бигуаниды;
- тиазолидиндионы;
- ингибиторы альфа-глюкозидаз;
- инкретиномиметики.
Меглитиниды
Пример: Репаглинид, Натеглинид.
Как работают? Стимуляция клеток поджелудочной железы к синтезу инсулина.
Производные сульфонилмочевины
Пример: Глибенкламид, Глимепирид, Глипизид.
Как работают? Стимуляция образования эндогенного инсулина.
Где применяются? Обычно, для больных с СД II типа, без осложнений, требующих немедленного назначения инсулина.
Бигуаниды
Пример: Буформин, Метформин (является фактически единственным бигуанидином используемым в клинике), Фенформин.
Как работают? Усиление потребления глюкозы тканями (печень, мышцы), торможение инактивации эндогенного инсулина. Где применяются? Лечение СД II типа, основное действие оказывают на постпрандиальную гипергликемию
Тиазолидиндионы
Пример: Пиоглитазон Росиглитазон.
Как работают? Увеличение аффинитета (чувствительности) тканей к инсулину.
Ингибиторы альфа-гликозидаз
Пример: Акарбоза, Миглитол.
Как работают? Снижение уровня расщепления крупных углеводов до глюкозы.
Инкретомиметики
Пример: Аналоги ГПП-1 (глюкагон-подобный пептид)-Лираглутид, Экзенатид. Как работают? Препараты являются искусственными белками, идентичными образующимся в начальных отделах тонкой кишки и обеспечивающие секрецию инсулина после стимуляции глюкозой. Одновременно с этим идёт понижение синтеза глюкагона (гормон-антагонист инсулина) и снижает моторику желудка (следовательно пища будет медленней поступать в кишечник и в кровь).
Блокаторы ДПП-4 (дипептидил-пептидазы-4)
Как работают? ДПП-4 фермент, который угнетает действие ГПП-1. Следовательно, при уменьшении ДПП-4, будет увеличиваться длительность действия ГПП-1, и повышаться выработка инсулина. Примеры: Ситаглиптин, Вилдаглиптин, Алоглиптин.
Народные средства
Различные источники рекомендуют использовать для снижения сахара различные настои, отвары. Примерами являются: чай из заваренных листьев лесной малины, сок подорожника, использование в пищу горьких растений (полынь, перец, пижма, лук), которые улучшают работу поджелудочной железы, настой из стручков фасоли.
Заключение
Снижение сахара крови является первостепенной задачей для профилактики грозных осложнений, к которым приводит сахарный диабет. Поэтому нужно объяснить пациенту о необходимости самому контролировать значения сахара, а при обнаружении каких-либо отклонений обратиться к врачу, который назначит правильную диету и медикаментозную терапию. Также не следует забывать о профилактике, а основными направлениями здесь будет являться соблюдение правильного питания и оптимальных физических нагрузок.
